Методика проведения ритмической фотостимуляции: зачем, как и почему?
Ритмическая фотостимуляция (РФС) крайне важна при диагностике фотосенситивных форм эпилепсии, к которым относятся:
1. Генерализованные идиопатические эпилепсии
а) Доброкачественная миоклоническая эпилепсия младенчества
б) Детская абсанс-эпилепсия
в) Юношеская абсанс-эпилепсия
г) Юношеская миоклоническая эпилепсия
д) Генерализованные тонико-клонические судороги пробуждения
е) Рефлекторная эпилепсия (эпилепсия чтения)
ж) Эпилептический миоклонус век с абсансами
2. Криптогенная генерализованная эпилепсия
а) Эпилепсия с миоклоническими приступами с падением (синдром Дуузе)
3. Симптоматическая генерализованная эпилепсия при нейродегенеративных заболеваниях
а) Прогрессирующая миоклонус-эпилепсия
-
Нейрональный цероидный липофусцинозБолезнь Лафоры
-
Балтийсикий миоклонус Унферрихта-Лундборга
-
Миоклонус-эпилепсия с синдромом красных рваных волокон (MERF)
б) Болезнь Гоше II типа и другие нейродегенеративные заболевания
4. Фокальные эпилепсии
а) Идиопатическая фокальная эпилепсия (чаще при затылочных формах)
б) Симптоматическая и криптогенная фокальные эпилепсии
5. Другие формы эпилепсии
Тяжелая миоклоническая эпилепсия младенчества (синдром Драве)
6. Ситуационно-обусловленные и казуистические формы приступов
1.Сильные провоцирующие стимулы у пациентов с фотосенситивностью
2. Отмена алкоголя, наркотических веществ, прием препаратов
Методика проведения ритмической фотостимуляции: зачем, как и почему?
Ритмическая фотостимуляция (РФС) крайне важна при диагностике фотосенситивных форм эпилепсии, к которым относятся
1. Генерализованные идиопатические эпилепсии
а) Доброкачественная миоклоническая эпилепсия младенчества
б) Детская абсанс-эпилепсия
в) Юношеская абсанс-эпилепсия
г) Юношеская миоклоническая эпилепсия
д) Генерализованные тонико-клонические судороги пробуждения
е) Рефлекторная эпилепсия (эпилепсия чтения)
ж) Эпилептический миоклонус век с абсансами
2. Криптогенная генерализованная эпилепсия
а) Эпилепсия с миоклоническими приступами с падением (синдром Дуузе)
3. Симптоматическая генерализованная эпилепсия при нейродегенеративных заболеваниях
а) Прогрессирующая миоклонус-эпилепсия
Нейрональный цероидный липофусциноз
Болезнь Лафоры
Балтийсикий миоклонус Унферрихта-Лундборга
Миоклонус-эпилепсия с синдромом красных рваных волокон (MERF)
б) Болезнь Гоше II типа и другие нейродегенеративные заболевания
4. Фокальные эпилепсии
а) Идиопатическая фокальная эпилепсия (чаще при затылочных формах)
б) Симптоматическая и криптогенная фокальные эпилепсии
5. Другие формы эпилепсии
Тяжелая миоклоническая эпилепсия младенчества (синдром Драве)
6. Ситуационно-обусловленные и казуистические формы приступов
1.Сильные провоцирующие стимулы у пациентов с фотосенситивностью
2. Отмена алкоголя, наркотических веществ, прием препаратов
При РФС возможны следующие виды ответов:
-
-
падение амплитуды основного (затылочного) ритма
-
-
усвоение ритма фотостимуляции. Усвоение может происходить на отдельных или большинстве частот. Иногда усвоение формируется на частоте гармоники (например, формирование колебаний 12 Гц в ответ на частоту стимуляции 6 в секунду).
-
фотомиоклонический ответ («фотомиоклонии», «орбитальный фотомиоклонус»), проявляется в виде полиспайков, которые возникают синхронно со световыми вспышками, отражают ритмические подергивания мышц в области лба, лица, век; фотомиоклонии не следует путать с фотопароксизмальным ответом
-
фотопароксизмальный ответ — провокация эпилептиформной активности
Для описания фотопароксизмального ответа существует несколько классификаций:
В 1992 году была разработана классификация Waltz
-
Тип 1 — затылочные спайки на фоне основной активности
-
Тип 2 — пик-волновая активность в теменно-височной области
-
Тип 3 — пик-волновая активность в теменно-затылочной области с распространением в лобную область
-
Тип 4 — генерализованный ответ в виде спайк-волновой активности или полиспайков.
В 2001 году была предложена видоизмененная классификация ответов ЭЭГ на РФС (Kasteleijn-Nolst Trenite et al., 2001), но она достаточно сложна для употребления в рутинной клинической практике, поэтому используется редко.
В различных лабораториях и странах РФС проводится по-разному, тем не менее, для точной диагностики необходимо следовать единому протоколу, разработанному на основе научных и клинических данных.
В 2012 году был опубликован «Европейский алгоритм по проведению фотостимуляции в ЭЭГ-лаборатории», согласно которому проведение РФС подразумевает под собой решение двух задач:
1) Основной задачи— непосредственная диагностика феномена фотосенситивности у данного больного. В данном случае чувствительность РФС как метода высокая, но специфичность низкая.
2) Дополнительной задачи — обследование по подробному протоколу, с целью выявления индивидуальных особенностей фотосенситивности
Кроме непосредственной диагностики, РФС позволяет мониторировать эффективность противоэпилептической терапии у конкретного пациента.
Алгоритм проведения РФС:
Перед проведением РФС необходимо:
1) выяснить, принимал ли пациент противоэпилептические препараты (АЭП)
сколько спал ночью
наличие приема алкоголя
отмечались ли ранее приступы, вызванные вспышками света, или наличие подобных приступов у родственников
2) никакой специальной подготовки перед проведением ЭЭГ не требуется
Конечно, в диагностических целях наиболее оптимально ЭЭГ-исследование при отмене АЭП, но это влечет за собой больший риск возникновения тонико-клонических или генерализованных судорог
3) Нужно получить информированное согласие пациента на проведение исследования, так как РФС— процедура, провоцирующая судороги, и пациент должен быть об этом проинформирован.
При проведении РФС маленьким детям ребенок в целях безопасности может сидеть на коленях у родителей или в непосредственной близости от них, но родственннк в таком случае тоже подвергается воздействию РФС.
В случае развития приступа в ЭЭГ-лаборатории должны быть препараты экстренной помощи — мидазолам или диазепам.
При проведении РФС:
РФС выполняется после пробуждения после нормального ночного сна
Депривация сна значительно повышает вероятность развития судорог.
При ЮМЭ, диагностически важным является регистрация миоклонических приступов вскоре после пробуждения, для повышения вероятности этого можно использовать частичную депривацию сна
РФС нужно проводить по крайней мере через три минуты после гипервентиляции или до нее.
Оптимальным считается проведение РФС в конце записи ЭЭГ, а гипервентиляции — в начале, так как гипервентиляция позволяет пациенту расслабиться и заснуть при записи, а РФС, обычно связанная со стрессирующим эффектом на психику пациента, препятствует этому.
Пациент должен находится в затемненной комнате, в вертикальном положении. Важно проводить видео запись.
Положение пациента с одной стороны, должно быть максимально безопасным, тогда как, с другой стороны, доктор должен иметь возможность наблюдать за ним.
Приглушенный свет используется для того, чтобы оценить движения глаз и избежать артефактных результатов. Только у пациентов с феноменом fixation-off и скотосенситивности необходимо проведение дополнительной записи в полной темноте.
1. Запись должна вестись как минимум 2,5 минуты с открытыми глазами и 2, 5 минуты с закрытыми глазами до проведения РФС. Такая запись позволяет отличить спонтанные и РФС-вызванные разряды,выявить fixation-off феномен
2. Использовать лампу с круглым рефлектором, которая могжет воспроизводить вспышки света с интенсивностью минимум 0.70 Дж.
Лампа стробоскопа должна находиться на расстоянии 30 см.
Необходимо проинструктировать пациента, что смотреть нужно строго в центр лампы и внимательно выполнять команды по открыванию-закрыванию глаз. Бинокулярная стимуляция более эффективна, чем монокулярная.
Наиболее эффективна стимуляция всей области сетчатки, при этом закрывание глаз по команде — сильный провоцирующий фактор, выявление которого важно диагностически не только для доктора, но и для пациента, так как в обычной жизни подобным провоцирующим фактором может быть закрывание глаз при просмотре телевизора или при наблюдении за солнцем.
При проведении РФС маленьким детям нужно привлекать внимание игрушкой, расположенной над лампой, тогда как закрывать глаза по команде может кто-то из родителей или ЭЭГ-техник.
1. Необходимо регистрировать фотосенситивность в трех состояниях: при закрытых глазах, при открытых и непосредственно при закрывании глаз. При недостатке времени лучше проводить пробу с открыванием-закрыванием глаз
2. Использовать следующие частоты в порядке возрастания 1 – 2 – 8 – 10 – 15 – 18 – 20 – 25 – 40 – 50 – 60 Гц. При возникновении генерализованных эпилептиформных разрядов на какой-либо частоте стимуляция «по нарастающей» должна быть остановлена и продолжена стимуляция с максимальной частоты (60 Гц) вниз до появления фотопароксизмального ответа
Наиболее провокационные частоты - 15-20 Гц (см. рис.1), но, не смотря на это, последовательный набор частот крайне важен.
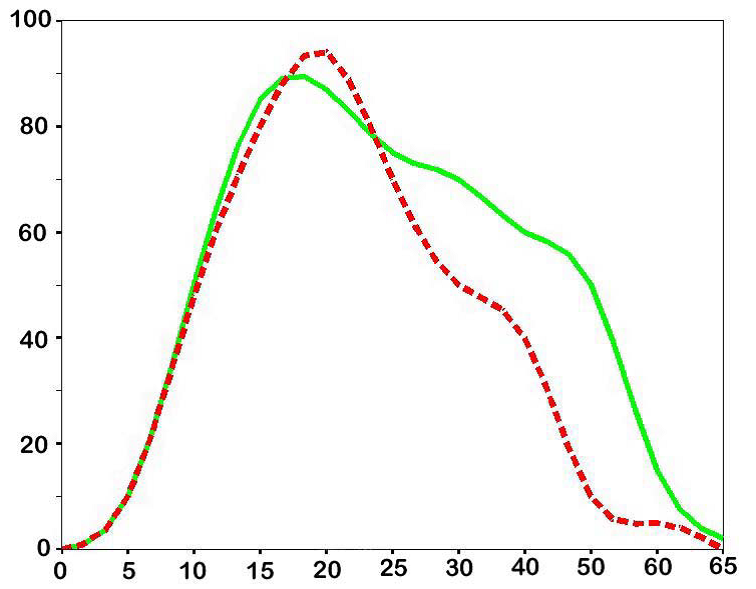
Частота РФС, Гц
Рис.1
При стандартной стимуляции на единственной частоте 18 Гц у 15 % пациентов не удается выявить феномен фотосенситивности. Использование нестандартных схем стимуляции на различных частотах никогда не исследовалась на больших группах пациентов, а, значит, ценность результатов также весьма спорна.
Фотопароксизмальная реакция при маленьких частотах стимуляции характерна для пациентов с прогрессирующими формами эпилепсии. Для пациентов, чувствительных к высоким частотам, стимулом, провоцирующим приступы, может быть просмотр телевизора.
1. При необходимости воспроизвести фотопароксизмальный ответ можно повторить фотостимуляцию, но только через некоторое время после первой попытки.
2. Всегда нужно проводить наблюдение за больным и расспрашивать его об ощущениях, возникающих в ходе стимуляции.
При РФС наиболее часто встречаются миоклонии и абсансы. Почти все пациенты при РФС отмечают дискомфорт в глазах. Могут быть затылочные судороги с переходом в тонико-клонические. РФС может спровоцировать генерализованные судороги, но, как правило, при правильном проведении методики РФС их удается предотвратить.
Помимо необходимой клинической информации, осознание пациентом собственных ощущений и симптоматики может помочь ему выявить стимулы, провоцирующие приступы в обычной жизни.
Дополнительные методы исследования, позволяющие получить более подробную информацию:
1. Установка ЭМГ-электродов
2. При приступах, возникающих при просмотре телевизора и компьютерных играх, имеет смысл провести РФС с цветными вспышками.
Красный цвет является наиболее эпилептогенным, кроме того, хорошей провоцирующей способностью обладают красные и синие вспышки при чередовании, или вспышки красного цвета в комбинации с геометрическими паттернами («паттерн Покемонов»)
3. Помимо этого, в качестве провоцирующих стимулов можно использовать черно-белые паттерны, телевизор или компьютерные игры.
Это помогает пациенту и родственникам понять, насколько реальны провоцирующие стимулы в окружающей их действительности и постараться избегать их.
4. Выявление верхнего и нижнего порога частот, провоцирующих фотопароксизмальный ответ, исследование фотосенситивности по индивидуальным методикам с использованием паттернов помогает разработать для каждого пациента индивидуальную программу лечения.
Например, использовать очки с синими стеклами, исключить из повседневной жизни провоцирующие стимулы или оценить эффективность АЭП.
«Открытые» вопросы:
В настоящее время требуется дальнейшее
- улучшение методик фотостимуляции
- изучение механизмов фотосенситивности
- выявление новых провоцирующих стимулов у людей с фотосенсетивными формами эпилепсии.
Материал подготовлен на основе статей:
1. Kasteleijn-Nolst Trenité D, Rubboli G, Hirsch E, Martins da Silva A, Seri S, Wilkins A, Parra J, Covanis A, Elia M, Capovilla G, Stephani U, Harding G. Methodology of photic stimulation revisited: updated European algorithm for visual stimulation in the EEG laboratory. Epilepsia. 2012 Jan;53(1):16-24.
2. Rubboli G, Parra J, Seri S, Takahashi T, Thomas P. EEG Diagnostic Procedures and Special Investigations in the Assessment of Photosensitivity. Epilepsia 2004; 45 Suppl 1: 35-39.
3. Kasteleijn-Nolst Trenité DG, Guerrini R, Binnie CD, Genton P. Visual sensitivity and epilepsy: a proposed terminology and classification for clinical and EEG phenomenology. Epilepsia. 2001 May;42(5):692-701.